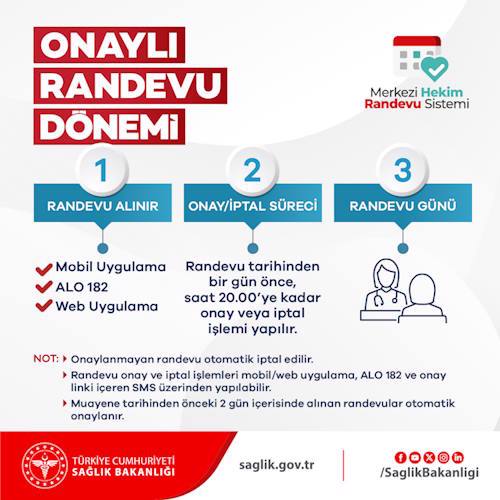
Sağlık hizmet sunumunda yeni bir sayfa açıldı: “Onaylı Randevu Dönemi”
Ulusal Sağlık Değerlendirme ve Koordinasyon Toplantısı’nda konuşan Sağlık Bakanı Fahrettin Koca, Merkezi Hekim Randevu Sistemi’nde yeniliğe gidildiğini açıklayarak, 13 Mayıs 2024 tarihinden itibaren Onaylı Randevu Dönemi’ni başlattı. Koca, sistemi tanıtırken yaptığı açıklamada, bir yıl içerisinde “23 milyon kişinin aldığı randevulardan en az birisine gelmedi”ğini belirterek, randevuya gelinmeyen toplam sayının nüfusun yaklaşık dörtte birisine ulaştığının altını çizdi. Koca’ya göre “randevu sadakatsizliği” nedeniyle halen kapasitenin %30’u kullanılamamakta.[1]
Pekiyi ama önerilen bu yeni sistem Türkiye’nin sağlık hizmet alanında yaşadığı sorunu çözer mi?...
Eğer Türkiye’nin sağlık sisteminde yaşanan sorunu, “5-10 dakika hekime görünme sırası al(ama)mak” olarak tanımlanırsa, evet bu sistem randevularına gelmeyen kişilerin yerine randevu bekleyen hastaları devreye alarak mevcut sorunu ortadan kaldırmasa da şiddetini kısmen azaltacaktır.
Ama Türkiye’nin temel sorunu hekime görünememek değil ki…
Dönüşen Sağlık
Türkiye Psikiyatri Derneği’nin 2009 yılında yayımladığı Bülten’de kaleme aldığımız yazıda, “Türkiye’de uygulamaya konan Sağlıkta Dönüşüm Programı, ilk planda sağlık birimlerini tek çatı altında toplayarak sağlığa erişimde hiyerarşik yapılanmayı çözen, eşitsizliği ortadan kaldıran, hekimlerin tam zamanlı çalışmasını zorlayan ve cepten harcama miktarını azaltan kısa vadedeki olumlu uygulamalarına baktığımızda, toplumun geniş kesimlerinin tıbbi bakım ihtiyaçlarına yanıt verir görünmektedir” öngörüsü eşliğinde, sağlık alanındaki meslek örgütleri ve sendikaların görüşlerinin aksine, “Sağlıkta Dönüşüm Programı’nın, refah devleti modelinin yetkinleşmediği bir ülke olan Türkiye’de, erken dönemde sağlık hizmeti erişiminde kolaylaşma neden olduğu göz ardı edilmemelidir” vurgusunu yapmıştık.[2]
Zaman bizi haklı çıkardı; söz konusu dönüşüm kişi başına hastane başvuru sayısını geçen zaman diliminde üç katına çıkardı. Bu artışın sağlık hizmetlerine ulaşamamış ağırlıkla düşük–orta sosyoekonomik kesimler açısından çok değerli olduğunu ifade etmek gerekli. İlgili yazımızda da ifade ettiğimiz gibi, refah devlet modelinin yetkinleşmediği bir ülkede sağlık kurumlarının modernleşmesiyle birlikte sağlık hizmetlerine erişimin artması değerlidir.
Ancak dönüşüm öncesi dönemde de var olan bir sorun geçen bu yirmi yılda aynen devam etti: Sağlık İstatistik Yıllıkları, 2002 yılında kişi başına yıllık 3,2 başvurunun sadece 1,1’inin birinci basamak sağlık kurumlarına yapıldığına işaret ediyor (%34). 2012 yılına ulaşıldığında birinci basamağa başvuru oranı %38, 2022 yılında ise %40. Oysa 2003 yılında yayımlanan Sağlıkta Dönüşüm Programı, etkili bir sevk zinciri dahilinde basamaklandırılmış sağlık sistemini öngörüyor ve bu kapsamda aile hekimliği uygulamasını gündeme getiriyordu. Ancak geçen yirmi yıllık dilimde, 2005 yılında Düzce’de pilot uygulamasına başlayıp sonrasında ülke geneline yaygınlaştırılan “Aile Hekimliği Sistemi” basamaklandırılmış sağlık hizmet sunumunu sağlayamamış ve bu nedenle toplumu hastane bazlı bir sağlık sistemine mahkûm etmiştir.
Gereksiz, Pahalı ve Zarar Veren…
Bir ülkenin sağlık sistemi analiz edilirken sadece o ülkenin zaman içerisindeki değişimini göz önüne almak yeterli değildir. Aksine diğer ülkeler ile kıyaslamalı analiz yapmak ülkelerin sağlık sistemleri arasındaki farkları görmeyi sağlayarak sağlık sistemlerini iyileştirmeye katkı sunar. Bu bağlamda Türkiye’nin hastane temelli sağlık hizmet yapısının OECD ülkeleri ile kıyaslanması ülkemizdeki çarpıklığı göstermesi açısından dikkate değerdir: Veriler, Türkiye’nin sağlığa harcadığı her 100 birim paranın 53 birimini hastanelere harcadığını, oysa Türkiye ile benzer nüfusa sahip Almanya’da bu miktarın 29 birim olduğunu göstermektedir.[3]
Şekil 1: Hastanelere Yapılan Sağlık Harcaması
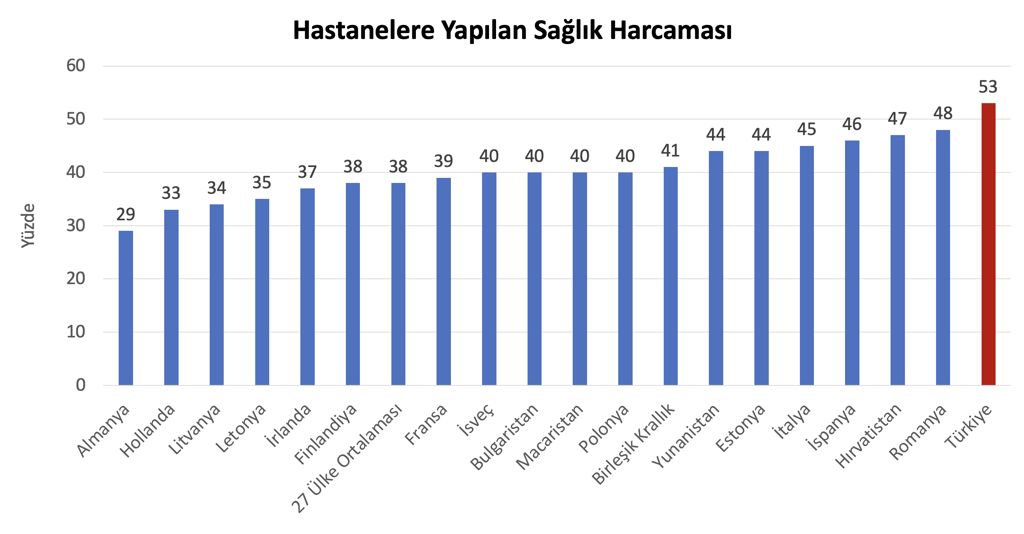
Hastane temelli sağlık hizmet sunumunun, hem uzun randevu süreleri oluşturarak hastaların sağlık hizmetine erişimini zorlaştırdığı, hem hastalara gereksiz tetkikler yapmaya yol açarak kimi zaman zarar verdiği, hem de sürdürülemeyecek kadar pahalı olduğu tüm dünyanın bildiği gerçeklerdir.
Türkiye, mevcut üç sorunundan üçüncüsü olan “pahalı” maliyeti, hastanelere çok ama çok düşük ücretler ödeyerek aşmaya çalışmaktadır. “Onaylı Randevu Sistemi” ise uzun randevu süreleri için icat ettiği, sorunu çözmeyen ancak şiddetini kısmen azaltacak bir uygulamadır. Gereksiz tetkik ve aşırı tanı sorunları ise hastane temelli bu sistemin hayati önemi haiz olup halen gündeme gelemeyen, bugün itibarıyla kısıtlı bir hekim grubunun dert etmeye çalıştığı başka bir sorunudur.
Pekiyi ama sorunu azaltacak teknik müdahaleler yerine neden dünyanın yaptığı gibi herkes için fayda sağlayacak, yararlı ve sağlıklı yapısal bir dönüşümü hayata geçirmiyoruz?
Popülist Siyaset ve Neoliberalizm
Dünya genelinde ideolojilerin öldüğü ve hatta “tarihin sonu”nun geldiği bir dönemden geçerek geldik popülizme. Siyaset bilimi literatürü popülizmin alameti farikasının kitlenin rasyonalitesi yerine duygularına hitap etmekte saklı olduğunu söylemektedir. Tıpkı 2003 sonrası dönüştürülmek istenen sağlık sisteminde hastalar karşısında hekimler/sağlık çalışanlarını seçkincilikle, beceriksizlikle ötekileştirerek hastaların aklı yerine duygularına hitap etmekte olduğu gibi…
Türkiye’de sağlık hizmetine erişimi belirleyen sosyal güvenlik sistemi hiçbir zaman eşitlikçi değildi. Aksine ataerkil ve istihdama göre yurttaşlar arasında ayrımcılık yaratan bir yapıdaydı. Emekli Sandığı, Sosyal Sigortalar Kurumu, Bağ-Kur, Yeşil Kart ve çok az sayıda olan özel sağlık sigortaları çerçevesinde yurttaşlar sağlık hizmet sunumunun hemen her aşamasında eşitsiz uygulamaları deneyimliyorlardı. Öte yandan sağlık kurumlarına yapılan gönüllü bağışlar ve özellikle hekimlere yönelik yapılan kayıt dışı ödemeler can yakmakta, can almaktaydı.
Bu nedenle söz konusu kurulu düzene, mevcut müesses nizama karşı çıkılması gerekiyordu. Ancak karşı çıkış, popülist siyasetin bir gereği olarak hekimleri, hemşireleri, sağlık çalışanlarını ötekileştirmek yerine onları da sürece dahil ederek, emeklerini görerek ve hak ettikleri güvenceleri sağlayarak yapılmalıydı. Dahası yol alınması gereken istikamet kamucu bir sağlık sistemi olmalıydı. Ülkenin kaynakları, cihaz–teknoloji şirketlerinin kârı ve özel hastanelerin ticari çıkarları yerine basamaklandırılmış bir hizmet sunumu biçiminde kamusal sağlık hizmetine yönelik olarak harcanmalıydı.
Oysa tam aksi istikamette yol alındı; özel sağlık hizmet sunumu teşvik edildi, kamu-özel ortaklığı ya da hizmet satın almalar yoluyla kamu kaynakları şirketlere ve özel sağlık kurumlarına yönlendirildi. Öte yandan var olan sağlık sisteminin tüm kusurları, hastaların duygularına da hitap edilerek sağlık çalışanlarına fatura edildi. Görünen köy kılavuz istemezdi: Sağlıkta şiddet can aldı, sağlık çalışanları empatilerini yitirdi, tükendi…
Ancak hastalar beklendiği, hedeflendiği ve arzu edildiği gibi onca zamandır erişimde eşitsizlik yaşadıkları sağlık hizmetini çılgınca kullanmaya ve tüketmeye başladılar. Peşi sıra adına performans denilen ancak sunulan sağlık hizmetinin kalitesini ölçmeyen bir hizmet başı ödeme sistemiyle sağlık çalışanları da motive edilince etik sustu, ne kadar ekmek o kadar köfte dönemi başladı: Özellikli ameliyatlar terk edildi, çoklu hastalıklara sahip hastalar orta yerde kaldı, herkes basit işlemlerle puan toplamaya çalışıyordu. Çünkü performans sistemi sunulan hizmetin niteliğini ve hastaya sergilenen emeğin değerini önemsemiyordu. Aksine her şeyi neoliberalizmin terazisinde tartıyor ve “daha çok/daha fazla” diyordu. Dünya enfeksiyon kökenli hastalıkların aksine uzun takip ve rehabilitasyon gerektiren kronik bulaşıcı olmayan hastalıklara yönelik özelleşmiş merkezler ve hizmetler planlayıp yaşama geçirirken, Türkiye kısıtlı olan esenlendirici sağlık hizmetlerini dahi gerileten ve sadece kısa vadede günü kurtarmaya ve tetkik yapıp reçete yazmaya endeksli bir sağlık sistemini şekillendiriyordu. Hiç kimse kışkırtılmış bu sağlık hizmetinin niteliğini dert etmiyordu. Hastaların geleceği öngörmesi pek mümkün değildi. Çünkü sağlık hizmet alanı, bilgi asimetrisinin yüksek olduğu bir alandı. Kısa dönemde alkış getiren uygulamaların orta-uzun dönemdeki olumsuz sonuçlarını fark edebilmek için sağlık okuryazarlığının yüksek olması gerekiyordu. Ancak Türkiye bu yönden oldukça dezavantajlı bir durumdaydı. Üstelik dünün sağlık sisteminde aylar sonraya zorlukla randevu alabildikleri hekimler karşısında üç-beş dakika dahi olsun görünmek; dikili bir ağaçlarının olmadıkları bu dünyada bolca kan tetkiki, film, tomografi çektirmek hastalara yeterli geliyordu. Siyaset ise, sağlık çalışanlarının orta-uzun vade için yaptıkları uyarıları duymak yerine, sağlık hizmetini metalaştırıp bir tüketim aracı haline getirmenin yol açtığı müşteri memnuniyetinin yarattığı rızayı yeter buluyordu. Hesapsız bir savruluş yaşanıyordu ve bu tüketim çılgınlığının, bu denizin bir sonu vardı. Dünyanın hiçbir ülkesi bu kışkırtılmış talebi karşılayamazdı. Hele Türkiye gibi hemşire, hekim ve hasta yatak sayısı bakımından oldukça kısıtlı ve sorunlu durumda olan bir ülke karşılayamazdı. Hele Türkiye gibi sağlığa çok az kaynak ayıran bir ülke böylesi büyük bir talebi asla karşılayamazdı.
Karşılayamadı. Sistem çöktü. Kapı tutucu güçlü birinci basamak sağlık sisteminin olmadığı bir ülkede, bir yanda olmayan sağlık sorunlarıyla sosyalleşmek için üçüncü basamak hastanelerine dahi başvuran, nezle gibi çok basit sağlık sorunlarını dahi doçent ya da profesör titri olan hekimlere muayene ettirmek isteyenler; öte yandan ciddi sağlık sorunları için randevu bulamayan, nezle bakan hocaların yapabilecekleri işlemlere/ameliyatlara erişemeyenler ve bunların ortasında da tükenmiş, gelecek umudunu yitirmiş, hastaya ayrılan kısa zaman diliminde çatışmamak ve şiddet görmemek için ne talep ederse onu yapan hekimler, sağlık çalışanları…
Sözün Sonu
Şimdi yapılması gereken teknik düzenlemelerle yetinmeyip, kamu otoritesinin hekim ve sağlık çalışanlarının seçilmiş temsilcileriyle bir araya gelmesi, çılgınlığın galebe çaldığı bu düzeni koruyucu hekimlik uygulamalarını yetkinleştirerek, sağlığı geliştirmeyi hedefleyerek, sağlıklı tutum ve davranışlarını güçlendirerek, bölge tabanlı güçlü birinci basamağı var ederek ve kronik hastalıklara yönelik esenlendirme amaçlı yapılanmalar kurgulanarak akılcı bir kamu sağlık hizmet sunumuna geçmektir.
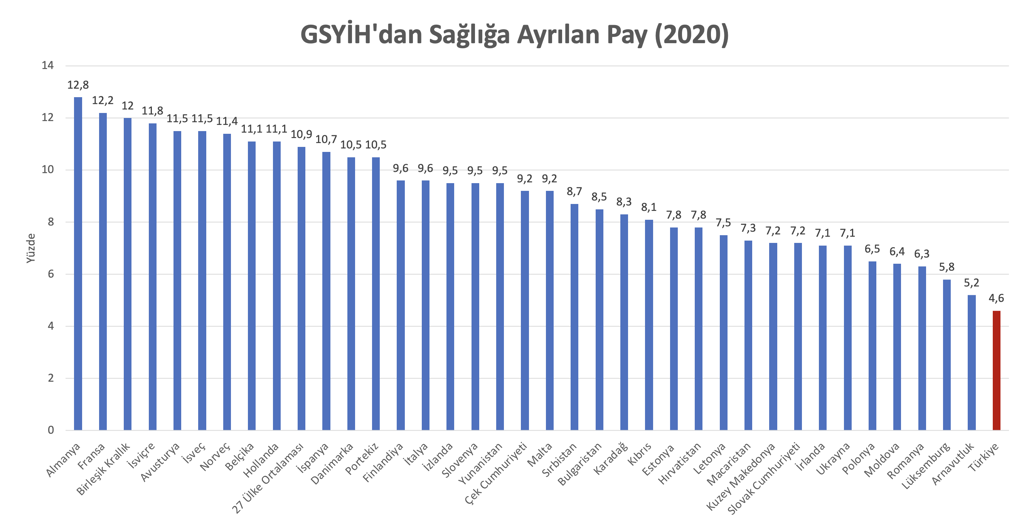
Ancak 2024 Türkiye’sinde ekonomik krizin vurduğu yoksulların sağlık hakkı için ülkenin zenginliğinden sağlığa daha çok kaynak ayırmak ve bunu kamu sağlık kurumları için kullanmak atılması gereken ilk adımdır. Çünkü Türkiye, OECD ülkeleri içerisinde, zenginliği oranında sağlığa en az kaynak ayıran ülkelerden birisidir. Ancak gelin görün ki TÜİK verileri, tam aksi biçimde, 2022 yılında toplam sağlık harcamasının gayrisafi yurtiçi hasılaya oranının %4’e düştüğünü ortaya koydu. Oysa araştırma verilerimiz, randevu sorunu dışında, 100 hastamızdan 16’sının ödeme güçlüğü, 18’inin de sağlık kurumlarına uzaklık nedeniyle sağlık hizmetine erişemediğini ortaya koymaktadır. Bu nedenle acilen ilaç katkı payı kaldırılmalı ve hastalara en yakın birimler olan aile hekimliği sistemi kamulaştırılarak sağlık hizmet sunumu basamaklandırılarak yetkinleştirilmelidir.[4]
[1] https://www.saglik.gov.tr/TR-103836/bakan-koca-onayli-randevu-donemi-pazartesi-basliyor.html
[2] Elbek O, Adaş EB. “Sağlıkta Dönüşüm: Eleştirel Bir Değerlendirme”, TPD Bülteni, 2009, 12(1): 33-44.
[3] Elbek O & Pala K. “2023’te Türkiye’de Sağlık Hizmetleri”, Türk Toraks Derneği 26. Yıllık Kongresi, 2023, MS-056.
[4] Elbek O., Etiler N., Aykaç N. “Kronik Bronşit (KOAH) Türkiye: KOAH Hastalığı ve Sonuçları”, Türk Toraks Derneği 27 Yıllık Kongresi, 2024, SB-298.